通过诱导、增强或抑制免疫应答来治疗疾病由来已久。在恶性肿瘤免疫治疗方面,传统的方法包括细菌/病毒感染后免疫增强反应、肿瘤疫苗等,之后的肿瘤过继细胞疗法,例如利用LAK细胞、肿瘤浸润淋巴细胞、CIK(cytokine induced killer)、肿瘤特异性T细胞等治疗癌症,均显示了一定的疗效。近年来,免疫检查点抑制剂,CAR-T疗法等大放异彩,其中,抗PD-1/PD-L1抗体,能够阻断PD-1/PD-L1信号通路从而增强T细胞杀伤活性,在临床上取得了突出的疗效,被认为是最有前景的肿瘤治疗策略之一。PD-1(Programmed Cell Death 1)即细胞程序性死亡受体1,是一种Ⅰ型跨膜糖蛋白,属于Ig超家族成员。健康人体具有相对稳态的免疫系统,表达T细胞受体(T cell Receptor, TCR)的T细胞是参与特异性免疫应答的关键细胞,但是T细胞并不能直接识别抗原分子。
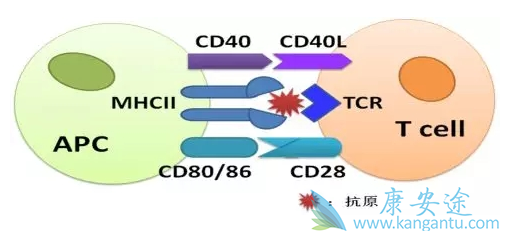
识别抗原进入机体后,经抗原提呈细胞(antigen-presenting cell,APC)加工并与MHC分子连接。T细胞表面的TCR分子在特异性识别APC所提呈的抗原肽的过程中,还必须同时识别与抗原肽形成复合物的MHC分子。但是,此时T细胞并不会被活化,还需要T细胞表面众多免疫调节分子的参与,例如APC细胞表面的免疫共刺激因子CD80/86与T细胞表面的CD28结合,产生共刺激信号,激活T细胞并发挥免疫效应;而PD-1等分子则属于免疫共抑制受体,对健康人体免疫系统具有负向调节功能,防止T细胞的过度激活。
一般认为,参与机体免疫调节的分子包括以下三类:免疫共刺激受体,包括表达在T细胞表面的TNFR超家族成员CD28、OX40、GITR等,它们与APC表面分子的结合可以激活T细胞,例如CD28与CD80/CD86的结合;免疫共抑制受体,包括T细胞表面表达的CTLA-4、PD-1、KIR等。它们与APC表面分子的结合能够有效抑制 T 细胞增殖,例如受体PD-1与PD-L1/PD-L2的结合;可溶性免疫抑制因子,如TGFβ1、IL-6等。早在1992年,Honjo课题组首次分离和鉴定了PD-1分子。随后,研究者们又鉴定出了PD-L1 分子,并逐步揭示了PD-1/PD-L1在肿瘤发生免疫抑制过程中的关键作用,从而为抗PD-1/PD-L1 药物的研发提供了理论依据。相关文章:PD-1抑制剂最新进展:KEYTRUDA和OPDIVO差距已经不大。








请简单描述您的疾病情况,我们会有专业的医学博士免费为您解答问题(24小时内进行电话回访)